
Saturs
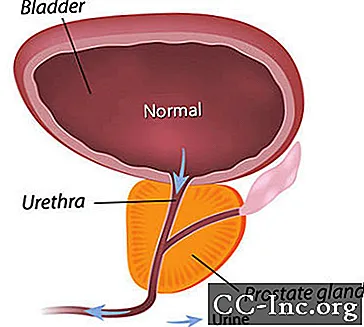
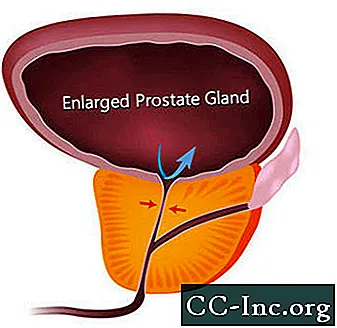
Labdabīga prostatas hiperplāzija, prostatas dziedzera paplašināšanās bez vēža, ir visizplatītākais labdabīgais audzējs, kas konstatēts vīriešiem.
Kā tas attiecas uz prostatas vēzi, BPH rietumos notiek biežāk nekā Austrumu valstīs, piemēram, Japānā un Ķīnā, un tas var būt biežāk sastopams melnādainu cilvēku vidū. Pirms neilga laika pētījumā tika konstatēta iespējama BPH ģenētiskā saikne vīriešiem, kas jaunāki par 65 gadiem un kuriem ir ļoti palielināta prostata: viņu vīriešu radiniekiem četras reizes biežāk nekā citiem vīriešiem kādā brīdī bija nepieciešama BPH operācija, un viņu brāļiem bija seškārtīgs riska pieaugums.
BPH rada simptomus, kavējot urīna plūsmu caur urīnizvadkanālu. Simptomi, kas saistīti ar BPH, ir aptuveni katram ceturtajam vīriešam līdz 55 gadu vecumam un pusei 75 gadus vecu vīriešu. Tomēr ārstēšana ir nepieciešama tikai tad, ja simptomi kļūst apgrūtinoši. Līdz 80 gadu vecumam aptuveni 20% līdz 30% vīriešu BPH simptomi ir pietiekami smagi, lai būtu nepieciešama ārstēšana. Operācija bija vienīgā iespēja, līdz nesen tika apstiprinātas minimāli invazīvas procedūras, kas atver prostatas urīnizvadkanālu, un zāles, kas var mazināt simptomus, samazinot prostatu vai relaksējot prostatas muskuļu audus, kas sašaurina urīnizvadkanālu.
Pazīmes un simptomi
BPH simptomus var iedalīt tajos, kurus tieši izraisa urīnizvadkanāla obstrukcija, un simptomos, ko izraisa sekundāras izmaiņas urīnpūslī.
Tipiski obstruktīvi simptomi ir:
- Grūtības sākt urinēt, neskatoties uz grūšanu un sasprindzinājumu
- Vāja urīna plūsma; straumē vairāki pārtraukumi
- Pilināšana urinēšanas beigās
Pūšļa izmaiņas izraisa:
- Pēkšņa spēcīga vēlme urinēt (steidzamība)
- Bieža urinēšana
- Sajūta, ka pēc urinēšanas pabeigšanas urīnpūslis nav tukšs
- Bieža pamošanās naktī, lai urinētu (nokturija)
Tā kā urīnpūslis kļūst jutīgāks pret aizturēto urīnu, vīrietis var kļūt nesaturošs (nespēj kontrolēt urīnpūsli, izraisot nakts gultas mitrināšanu vai nespēju pietiekami ātri reaģēt uz urīna steidzamību).
Dedzināšana vai sāpes urinēšanas laikā var rasties, ja ir urīnpūšļa audzējs, infekcija vai akmens. Asinis urīnā (hematūrija) var vēstīt par BPH, bet lielākajai daļai vīriešu ar BPH nav hematūrijas.
Skrīnings un diagnostika
Amerikas Uroloģiskās asociācijas (AUA) simptomu indekss sniedz objektīvu BPH simptomu novērtējumu, kas palīdz noteikt ārstēšanu. Tomēr šo indeksu nevar izmantot diagnozei, jo citas slimības var izraisīt simptomus, kas līdzīgi BPH simptomiem.
Medicīniskā vēsture sniegs norādes par apstākļiem, kas var atdarināt BPH, piemēram, urīnizvadkanāla striktūru, urīnpūšļa vēzi vai akmeņus, vai patoloģisku urīnpūšļa / iegurņa pamatnes funkciju (problēmas ar urīna turēšanu vai iztukšošanu) neiroloģisku traucējumu (neirogēnā urīnpūšļa) vai iegurņa dibena dēļ. muskuļu spazmas. Stingri var rasties no urīnizvadkanāla bojājumiem, ko izraisījusi iepriekšēja trauma, instrumenti (piemēram, katetra ievietošana) vai infekcija, piemēram, gonoreja. Ir aizdomas par urīnpūšļa vēzi, ja urīnā anamnēzē ir asinis.
Sāpes dzimumlocekļa vai urīnpūšļa rajonā var norādīt uz urīnpūšļa akmeņiem, infekcijām vai pudendāla nerva kairinājumu vai saspiešanu. Neirogēns urīnpūslis tiek ieteikts, ja vīrietim ir diabēts vai neiroloģiska slimība, piemēram, multiplā skleroze vai Parkinsona slimība, vai nesen pasliktinājusies dzimumfunkcija. Pilnīgai slimības vēsturei jāietver jautājumi par urīna simptomu pasliktināšanos, lietojot aukstās vai deguna blakusdobumu zāles, un iepriekšējām urīnceļu infekcijām vai prostatītu (prostatas iekaisums, kas var izraisīt sāpes muguras lejasdaļā un zonā starp sēklinieku maisiņu un taisnās zarnas, drudzis un vispārējs savārgums). Ārsts arī jautās, vai tiek lietoti bezrecepšu vai recepšu medikamenti, jo daži var pasliktināt simptomus vīriešiem ar BPH.
Fiziskā pārbaude var sākties ar to, ka ārsts novēro urinēšanu līdz beigām, lai noteiktu urīna pārkāpumus. Ārsts manuāli pārbaudīs vēdera lejasdaļu, lai pārbaudītu masu, kas var liecināt par palielinātu urīnpūsli aizturētā urīna dēļ. Turklāt pareizai diagnozei ir būtisks digitālais taisnās zarnas eksāmens (DRE), kas ārstam ļauj novērtēt prostatas lielumu, formu un konsistenci. Šīs svarīgās pārbaudes laikā taisnās zarnās tiek ievietots cimdains pirksts - tas ir tikai nedaudz neērti. Cietu vai cietu vietu noteikšana prostatā rada aizdomas par prostatas vēzi. Ja vēsture liecina par iespējamu neiroloģisku slimību, fiziskā var ietvert pārbaudi par neiroloģiskām novirzēm, kas norāda uz urīnceļu simptomiem, ko izraisa neirogēns urīnpūslis.
Urīnanalīze, kas tiek veikta visiem pacientiem ar BPH simptomiem, var būt vienīgais laboratorijas tests, ja simptomi ir viegli un nav aizdomas par citām anomālijām pēc slimības vēstures un fiziskās pārbaudes. Ja ir aizdomas par urīna infekciju, pievieno urīna kultūru. Ar smagākiem, hroniskiem BPH simptomiem tiek noteikts asins urīnvielas slāpekļa (BUN) kreatinīna līmenis asinīs un hemoglobīns, lai izslēgtu nieru bojājumus un anēmiju. Ieteicams izmērīt prostatas specifiskā antigēna (PSA) līmeni asinīs, lai pārbaudītu prostatas vēzi, kā arī veikt DRE. Tikai ar PSA testēšanu nevar noteikt, vai simptomus izraisa BPH vai prostatas vēzis, jo abi apstākļi var paaugstināt PSA līmeni.
Ārstēšana
Kad nepieciešama BPH ārstēšana?
BPH gaita nevienam indivīdam nav paredzama. Simptomi, kā arī objektīvi urīnizvadkanāla obstrukcijas mērījumi var palikt stabili daudzus gadus un laika gaitā pat var uzlaboties pat trešdaļai vīriešu, liecina daži pētījumi. Mayo klīnikas pētījumā urīnceļu simptomi 3,5 gadu laikā nepasliktinājās 73% vīriešu ar vieglu BPH. Pakāpeniska urīna plūsmas lieluma un spēka samazināšanās un nepilnīgas urīnpūšļa iztukšošanās sajūta ir simptomi, kas visvairāk korelē ar iespējamo ārstēšanas nepieciešamību. Kaut arī nokturija ir viens no kaitinošākajiem BPH simptomiem, tas neparedz turpmākas iejaukšanās nepieciešamību.
Ja urīnizvadkanāla obstrukcijas pasliktināšanās netiek ārstēta, iespējamās komplikācijas ir sabiezējis, kairināms urīnpūslis ar samazinātu urīna spēju; inficēti atlikušie urīna vai urīnpūšļa akmeņi; un spiediena rezerves, kas bojā nieres.
Lēmumi par ārstēšanu ir balstīti uz simptomu smagumu (kā to novērtē AUA simptomu indekss), urīnceļu bojājumu apmēru un vīrieša vispārējo veselību. Parasti ārstēšana nav indicēta tiem, kuriem ir tikai daži simptomi un kurus tie neuztrauc. Iejaukšanās - parasti ķirurģiska - ir nepieciešama šādās situācijās:
- Nepietiekama urīnpūšļa iztukšošana, kā rezultātā tiek bojāti nieres
- Pilnīga nespēja urinēt pēc akūtas urīna aiztures
- Nesaturēšana pārpildīšanās vai paaugstinātas urīnpūšļa jutības dēļ
- Pūšļa akmeņi
- Inficēts atlikušais urīns
- Atkārtota smaga hematūrija
- Simptomi, kas pietiekami apgrūtina pacientu, lai pasliktinātu viņa dzīves kvalitāti
Ārstēšanas lēmumi ir grūtāk vīriešiem ar vidēji smagiem simptomiem. Viņiem jāsver iespējamās ārstēšanas komplikācijas un to simptomu pakāpe. Katram indivīdam ir jānosaka, vai simptomi pietiekami traucē viņa dzīvībai, lai nopelnītu ārstēšanu.Izvēloties ārstēšanu, gan pacientam, gan ārstam jāsalīdzina dažādu terapijas veidu efektivitāte ar to blakusparādībām un izmaksām.
BPH ārstēšanas iespējas
Pašlaik galvenās iespējas novērst BPH ir:
- Modra gaidīšana
- Medikamenti
- Operācija (prostatas urīnizvadkanāla pacelšana, prostatas transuretraālā rezekcija, prostatas fotovaporalizācija, atvērta prostatektomija)
Ja zāles ir neefektīvas cilvēkam, kurš nespēj izturēt smagas operācijas, urīnizvadkanāla obstrukciju un nesaturēšanu var novērst ar periodisku katetrizāciju vai iekšējo Foley katetru (kura beigās ir piepūsts balons, lai to noturētu urīnpūslī). . Katetrs var palikt uz nenoteiktu laiku (to parasti maina katru mēnesi).
Modra gaidīšana
Tā kā BPH gaita un komplikācijas nav paredzamas, uzmanīgas gaidīšanas stratēģija - tūlītēja ārstēšana netiek mēģināta - vislabāk piemērota tiem, kam ir minimāli simptomi, kas nav īpaši apgrūtinoši. Apmēram reizi gadā nepieciešami ārstu apmeklējumi, lai pārskatītu simptomu progresu, veiktu pārbaudi un veiktu dažus vienkāršus laboratorijas testus. Vērīgas gaidīšanas laikā vīrietim vajadzētu izvairīties no trankvilizatoriem un bezrecepšu aukstuma un deguna blakusdobumu līdzekļiem, kas satur dekongestantus. Šīs zāles var pasliktināt obstruktīvos simptomus. Izvairīšanās no šķidrumiem naktī var mazināt nokturiju.
Medikamenti
Joprojām tiek apkopoti dati par ilgtermiņa medicīniskās terapijas ieguvumiem un iespējamām negatīvām sekām. Pašlaik BPH ārstēšanai tiek izmantoti divu veidu medikamenti - 5-alfa-reduktāzes inhibitori un alfa-adrenerģiskie blokatori. Sākotnējie pētījumi liecina, ka šīs zāles simptomus uzlabo 30% līdz 60% vīriešu, taču vēl nav iespējams paredzēt, kas reaģēs uz medicīnisko terapiju vai kuras zāles būs labākas atsevišķam pacientam.
5-alfa-reduktāzes inhibitori
Finasterīds (Proscar) bloķē testosterona pārveidošanos par dihidrotestosteronu, galveno vīriešu dzimuma hormonu, kas atrodams prostatas šūnās. Dažiem vīriešiem finasterīds var mazināt BPH simptomus, palielināt urīna plūsmas ātrumu un samazināt prostatu, lai gan tas jālieto uz nenoteiktu laiku, lai novērstu simptomu atkārtošanos, un maksimāla ieguvuma sasniegšana var ilgt pat sešus mēnešus.
Pētot tā drošību un efektivitāti, divas trešdaļas vīriešu, kas lietoja finasterīdu, piedzīvoja:
- Vismaz 20% samazināts prostatas lielums (tikai aptuveni puse sasniedza šo samazinājuma līmeni līdz viena gada atzīmei)
- Uzlabota urīna plūsma apmēram trešdaļai pacientu
- Zināms simptomu mazinājums divām trešdaļām pacientu
Pērn publicētais pētījums liecina, ka finasterīds var būt vispiemērotākais vīriešiem ar salīdzinoši lieliem prostatas dziedzeriem. Analizējot sešus pētījumus, tika konstatēts, ka finasterīds uzlabo BPH simptomus tikai vīriešiem ar sākotnējo prostatas tilpumu virs 40 kubikcentimetriem - finasterīds nemazina simptomus vīriešiem ar mazākiem dziedzeriem. Tā kā finasterīds samazina prostatu, visticamāk vīriešiem ar mazākiem dziedzeriem ir mazāka iespēja reaģēt uz šo narkotiku, jo urīna simptomi rodas citu iemeslu dēļ, nevis fiziskas obstrukcijas dēļ (piemēram, gludo muskuļu saspiešana). Nesen veiktais pētījums parādīja, ka četru gadu novērošanas periodā ārstēšana ar finasterīdu samazināja urīna aiztures attīstības vai ķirurģiskas ārstēšanas nepieciešamības risku par 50%.
Finasterīda lietošana ir saistīta ar dažām blakusparādībām. Impotence rodas 3% līdz 4% vīriešu, kas lieto šo narkotiku, un pacientiem viņu seksuālās funkcijas rādītāji samazinās par 15% neatkarīgi no viņu vecuma un prostatas lieluma. Finasterīds var arī samazināt ejakulāta daudzumu. Vēl viena nelabvēlīga ietekme ir ginekomastija (krūšu palielināšanās). Pētījumā no Anglijas ginekomastija tika konstatēta 0,4% pacientu, kuri lietoja šo narkotiku. Aptuveni 80% no tiem, kas pārtrauc to lietot, ir daļēji vai pilnībā remisējuši krūšu palielināšanos. Tā kā nav skaidrs, vai zāles izraisa ginekomastiju vai palielina krūts vēža risku, vīrieši, kuri lieto finasterīdu, tiek rūpīgi uzraudzīti, līdz šie jautājumi tiek atrisināti. Vīriešiem, kas pakļauti finasterīda vai dutasterīda iedarbībai, ir arī risks saslimt ar post-finasterīda sindromu, kam raksturīgs simptomu zvaigznājs, tostarp daži no tiem ir seksuāli (samazināts libido, ejakulācijas disfunkcija, erektilās disfunkcijas), fiziski (ginekomastija, muskuļu vājums) un psiholoģiska (depresija, trauksme, domas par pašnāvību). Šie simptomi var saglabāties ilgstoši, neskatoties uz finasterīda lietošanas pārtraukšanu.
Finasterīds var pazemināt PSA līmeni par aptuveni 50%, taču netiek uzskatīts, ka tas ierobežo PSA kā prostatas vēža skrīninga testa lietderību. PSA līmeņa pazemināšanās un jebkāda negatīva ietekme uz dzimumfunkciju pazūd, pārtraucot finasterīda lietošanu.
Lai iegūtu finasterīda priekšrocības BPH, neapdraudot agrīna prostatas vēža noteikšanu, pirms ārstēšanas uzsākšanas ar finasterīdu vīriešiem jāveic PSA tests. Turpmākās PSA vērtības var salīdzināt ar šo bāzes vērtību. Ja vīrietis jau lieto finasterīdu un sākotnējais PSA līmenis nav iegūts, pašreizējā PSA testa rezultāti jāreizina ar diviem, lai novērtētu patieso PSA līmeni. PSA samazināšanās par mazāk nekā 50% pēc ārstēšanas ar finasterīdu gada liecina, ka zāles netiek lietotas, vai arī varētu būt prostatas vēzis. Jebkurš PSA līmeņa pieaugums, lietojot finasterīdu, arī palielina prostatas vēža iespējamību.
Alfa-adrenerģiskie blokatori
Šīs zāles, kuras sākotnēji izmantoja paaugstināta asinsspiediena ārstēšanai, samazina gludo muskuļu spriedzi asinsvadu sieniņās un atslābina gludos muskuļus audos prostatā. Tā rezultātā alfa-adrenerģisko zāļu lietošana katru dienu var palielināt urīna plūsmu un mazināt urīna biežuma un nokturijas simptomus. Šim nolūkam ir izmantotas dažas alfa-1-adrenerģiskās zāles, piemēram, doksazosīns (Cardura), prazosīns (Minipress), terazosīns (Hytrin) un tamsulozīns (selektīvais alfa 1-A receptoru bloķētājs - Flomax). Viens nesenais pētījums atklāja, ka 10 miligrami (mg) terazosīna katru dienu izraisīja BPH simptomu samazināšanos par 30% aptuveni divām trešdaļām vīriešu, kuri lieto šo narkotiku. Zemākas terazosīna dienas devas (2 un 5 mg) nedeva tik lielu labumu kā 10 mg deva. Ziņojuma autori ieteica ārstiem pakāpeniski palielināt devu līdz 10 mg, ja vien nerodas apgrūtinošas blakusparādības. Alfa-adrenerģisko blokatoru iespējamās blakusparādības ir ortostatiska hipotensija (reibonis stāvot, asinsspiediena pazemināšanās dēļ), nogurums un galvassāpes. Šajā pētījumā ortostatiskā hipotensija bija visizplatītākā blakusparādība, un autori atzīmēja, ka dienas devas lietošana vakarā var mazināt problēmu. Vēl viena satraucoša alfa blokatoru blakusparādība ir ejakulācijas disfunkcijas attīstība (līdz 16% pacientu to piedzīvos). Pētījumā, kurā piedalījās vairāk nekā 2000 pacienti ar BPH, maksimums 10 mg terazosīna samazināja vidējo AUA simptomu indeksa rādītājus no 20 līdz 12,4 viena gada laikā, salīdzinot ar kritumu no 20 līdz 16,3 pacientiem, kuri lietoja placebo.
Alfa blokatoru priekšrocība salīdzinājumā ar finasterīdu ir tā, ka tie darbojas gandrīz nekavējoties. Viņiem ir arī papildu ieguvums, ārstējot hipertensiju, ja tā ir BPH pacientiem. Tomēr tas, vai terazosīns ir pārāks par finasterīdu, var būt vairāk atkarīgs no prostatas lieluma. Kad abas zāles salīdzināja pētījumā, kas publicēts 2007 New England Journal of Medicine, šķiet, ka terazosīns uzlabo BPH simptomus un urīna plūsmas ātrumu nekā finasterīds. Bet šī atšķirība, iespējams, bija saistīta ar lielāku vīriešu skaitu pētījumā ar mazām prostatām, kuriem, visticamāk, BPH simptomi rodas no gludo muskuļu saspiešanas, nevis no fiziskas obstrukcijas ar lieko dziedzeru audiem. Doksazosīns tika novērtēts trīs klīniskos pētījumos, kuros piedalījās 337 vīrieši ar BPH. Pacienti dienā lietoja vai nu placebo, vai 4–12 mg doksazosīna. Aktīvās zāles samazināja urīna simptomus par 40% vairāk nekā placebo, un tas palielināja urīna maksimālo plūsmu vidēji par 2,2 ml / s (salīdzinot ar 0,9 ml / s placebo pacientiem).
Neskatoties uz iepriekš izplatīto pārliecību, ka doksazosīns ir efektīvs tikai vieglai vai vidēji smagai BPH, pacienti ar smagiem simptomiem piedzīvoja vislielāko uzlabošanos. Blakusparādības, tostarp reibonis, nogurums, hipotensija (zems asinsspiediens), galvassāpes un bezmiegs, izraisīja atteikšanos no pētījuma 10% aktīvo zāļu lietotāju un 4% placebo lietojošo. Vīriešiem, kurus ārstē no hipertensijas, var būt jāpielāgo antihipertensijas zāļu devas alfa-adrenerģisko blokatoru asinsspiedienu pazeminošās iedarbības dēļ.
Fosfodiesterāzes-5 inhibitori
Fosfodiesterāzes-5 inhibitorus, piemēram, Cialis, parasti lieto erektilās disfunkcijas gadījumos, taču, lietojot tos katru dienu, tie var arī atslābināt prostatas gludos muskuļus un urīnpūšļa muskuļa pārmērīgu aktivitāti. Pētījumi, kuros pārbaudīja Cialis ikdienas lietošanu, salīdzinot ar placebo, parādīja, ka Starptautiskā prostatas simptomu rādītājs samazinājās par četriem līdz pieciem punktiem, un Cialis bija pārāks par placebo, samazinot urīna biežumu, steidzamību un urīna nesaturēšanas epizodes. Pētījumi, kuros pārbaudīta Cialis ietekme uz urīna plūsmu, tomēr nav parādījuši nozīmīgas izmaiņas.
Ķirurģija
Prostatas ķirurģiska ārstēšana ietver prostatas aizsprostojošās adenomas pārvietošanu vai noņemšanu. Ķirurģiskās terapijas vēsturiski ir rezervētas vīriešiem, kuriem neveiksmīga medicīniskā terapija, un tiem, kam urīna aizture attīstījusies sekundāri BPH, atkārtotu urīnceļu infekciju, urīnpūšļa akmeņu vai asiņošanas dēļ no prostatas. Tomēr liela daļa vīriešu slikti ietekmē medicīnisko terapiju blakusparādību dēļ. Šiem vīriešiem var apsvērt ķirurģisku terapiju, lai ilgstoši novērstu urīnpūšļa funkcijas pasliktināšanos.
Pašreizējās ķirurģiskās iespējas ir prostatas monopolāra un bipolāra transuretraāla rezekcija (TURP), vienkārša robotizēta prostatektomija (retropubiska, suprapubiska un laparoskopiska), prostatas transuretraāls griezums, prostatas bipolāra transuretrāla iztvaikošana (TUVP), fotoselektīva prostatas iztvaikošana (PVP) ), prostatas urīnizvadkanāla pacelšana (PUL), termiskā ablācija, izmantojot transuretraālo mikroviļņu terapiju (TUMT), ūdens tvaiku termoterapija, prostatas transuretraālās adatas ablācija (TUNA) un enuklācija, izmantojot holmiuma (HoLEP) vai tūlija (ThuLEP) lāzeru.
Termiskās procedūras
Termiskās procedūras atvieglo simptomus, izmantojot konvekcijas siltuma pārnesi no radiofrekvenču ģeneratora. Prostatas transuretraālā adatas ablācija (TUNA) prostatas audu sildīšanai izmanto zemas enerģijas radioviļņus, kurus katetra galā piegādā sīkas adatas. Sešu mēnešu pētījumā, kurā piedalījās 12 vīrieši ar BPH (vecumā no 56 līdz 76 gadiem), tika konstatēts, ka ārstēšana samazināja AUA simptomu indeksa rādītājus par 61% un radīja nelielas blakusparādības (ieskaitot vieglas sāpes vai grūtības urinēt no vienas līdz septiņām dienām visiem vīriešiem). . Retrograde ejakulācija notika vienam pacientam. Cita termiskā apstrāde, transuretrālā mikroviļņu terapija (TUMT), ir minimāli invazīva alternatīva ķirurģijai pacientiem ar urīnpūšļa aizplūšanas obstrukciju, ko izraisa BPH. Veicot ambulatori vietējā anestēzijā, TUMT bojā prostatas audus ar mikroviļņu enerģiju (siltumu), kas tiek izstarota no urīnizvadkanāla katetra.
Jauna termiskās terapijas forma, ko sauc par ūdens tvaiku termisko terapiju vai Rezum, ietver siltuma enerģijas pārveidošanu ūdens tvaikos, lai izraisītu šūnu nāvi prostatā. Pētījumi, kuros pārbaudīja sešu mēnešu prostatas lielumu pēc ūdens tvaiku termiskās terapijas, parādīja, ka MRI samazināja prostatas lielumu par 29%.
Izmantojot termisko terapiju, var būt nepieciešamas vairākas ārstēšanas sesijas, un lielākajai daļai vīriešu ir nepieciešama lielāka BPH simptomu ārstēšana piecu gadu laikā pēc sākotnējās termiskās apstrādes.
Prostatas transuretraālais griezums (TUIP)
Šī procedūra pirmo reizi tika izmantota ASV 20. gadsimta 70. gadu sākumā. Tāpat kā prostatas transuretraālā rezekcija (TURP), to veic ar instrumentu, kas tiek izvadīts caur urīnizvadkanālu. Bet tā vietā, lai noņemtu lieko audu, ķirurgs veic tikai vienu vai divus nelielus priekšdziedzera griezumus ar elektrisko nazi vai lāzeru, atbrīvojot spiedienu uz urīnizvadkanālu. TUIP var veikt tikai vīriešiem ar mazākām prostatām. Tas aizņem mazāk laika nekā TURP, un to vairumā gadījumu var veikt ambulatori, izmantojot vietēju anestēziju. Zemāka retrogrādās ejakulācijas sastopamība ir viena no tās priekšrocībām.
Prostatas urīnizvadkanāla pacēlājs (UroLift)
Atšķirībā no citām terapijām, kas noņem vai rezekē prostatas audus, prostatas urīnizvadkanāla pacelšanas procedūra ietver UroLift implantu ievietošanu prostatā tiešas vizualizācijas ceļā, lai saspiestu prostatas daivas un netraucētu prostatas urīnizvadkanālu. Implantus ievieto, izmantojot adatu, kas iet caur prostatu, lai piegādātu nelielu metāla cilni, kas to nostiprina prostatas kapsulā. Kad kapsulas cilne ir ievietota, ar kapsulas cilni savienota šuve tiek sasprindzināta, un uz šuves tiek uzlikta otra nerūsējošā tērauda cilne, lai to nofiksētu vietā. Šuve ir atdalīta.
Skatiet video par UroLift procedūru.
Transuretrālā prostatektomija (TURP)
Šī procedūra tiek uzskatīta par BPH ārstēšanas “zelta standartu” - tādu, ar kuru salīdzina citus terapeitiskos pasākumus. Tas ietver prostatas kodola noņemšanu ar rezektoskopu - instrumentu, kas caur urīnizvadkanālu nonāk urīnpūslī. Rezektoskopam piestiprināts vads noņem prostatas audus un noslēdz asinsvadus ar elektrisko strāvu. Katetrs paliek vietā vienu līdz trīs dienas, un parasti ir nepieciešama vienas vai divu dienu uzturēšanās slimnīcā. TURP izraisa maz sāpju vai tās vispār nesniedz, un pilnīgu atveseļošanos var sagaidīt trīs nedēļas pēc operācijas. Rūpīgi izvēlētos gadījumos (pacientiem ar medicīniskām problēmām un mazākām prostatām) TURP var būt iespējama kā ambulatorā procedūra.
Uzlabošanās pēc operācijas ir vislielākā tiem, kam ir vissliktākie simptomi. Izteikti uzlabojumi notiek apmēram 93% vīriešu ar smagiem simptomiem un apmēram 80% cilvēku ar vidēji smagiem simptomiem. Mirstība no TURP ir ļoti zema (0,1%). Tomēr impotence seko TURP apmēram 5% līdz 10% vīriešu, un nesaturēšana notiek 2% līdz 4%.
Prostatektomija
Prostatektomija ir ļoti izplatīta operācija. Apmēram 200 000 no šīm procedūrām katru gadu veic ASV. Labdabīgas slimības prostatektomija (BPH) ietver tikai prostatas iekšējās daļas noņemšanu (vienkārša prostatektomija). Šī operācija atšķiras no vēža radikālas prostatektomijas, kurā tiek noņemti visi prostatas audi. Vienkārša prostatektomija piedāvā vislabāko un ātrāko iespēju uzlabot BPH simptomus, taču tas var pilnībā mazināt diskomfortu. Piemēram, operācija var atbrīvot obstrukciju, bet simptomi var saglabāties urīnpūšļa patoloģiju dēļ.
Ķirurģija izraisa vislielāko skaitu ilgtermiņa komplikāciju, tostarp:
- Impotence
- Nesaturēšana
- Retrograde ejakulācija (spermas ejakulācija urīnpūslī, nevis caur dzimumlocekli)
- Nepieciešamība pēc otrās operācijas (10% pacientu pēc pieciem gadiem) ilgstošas prostatas augšanas vai urīnizvadkanāla sašaurināšanās dēļ operācijas rezultātā
Kaut arī retrograde ejakulācija nerada risku, tā var izraisīt neauglību un trauksmi. Šo komplikāciju biežums ir atkarīgs no operācijas veida.
Operācija tiek atlikta, līdz jebkura urīnceļu infekcija tiek veiksmīgi ārstēta un nieru darbība stabilizējas (ja urīna aizture ir izraisījusi nieru bojājumus). Vīriešiem, kuri lieto aspirīnu, jāpārtrauc septiņas līdz 10 dienas pirms operācijas, jo aspirīns traucē asins recēšanu.
Transfūzijas ir nepieciešamas apmēram 6% pacientu pēc TURP un 15% pacientu pēc atklātas prostatektomijas.
Tā kā prostatas operācijas laiks ir plānots, vīriešiem, kuriem var būt nepieciešama asins pārliešana - galvenokārt tiem, kuriem ir ļoti liela prostata un kuriem, visticamāk, būs ievērojams asins zudums, ir iespēja iepriekš ziedot savas asinis, ja viņiem tas ir nepieciešams operācijas laikā vai pēc tās. Šo iespēju sauc par autologu asins pārliešanu.
Atvērt prostatektomiju
Atklāta prostatektomija ir izvēlēta operācija, ja prostata ir ļoti liela - piemēram,> 80 grami (jo šiem vīriešiem transuretraālo operāciju nevar droši veikt). Tomēr vīriešiem ar nopietnām sirds un asinsvadu slimībām tas rada lielāku dzīvībai bīstamu komplikāciju risku, jo operācija ir plašāka nekā TURP vai TUIP.
Agrāk BPH atklātās prostatektomijas tika veiktas vai nu caur perineum - laukumu starp sēklinieku maisiņu un taisnās zarnas (procedūru sauc par starpzāles prostatektomiju), vai arī ar vēdera lejasdaļas iegriezumu. Perineālā prostatektomija lielākoties ir atmesta kā ārstēšana ar BPH, jo ir lielāks apkārtējo orgānu traumu risks, taču to joprojām lieto prostatas vēža gadījumā. Divos BPH atklātās prostatektomijas veidos - suprapubic un retropubic - tiek izmantots griezums, kas stiepjas no apakšas nabas (nabas) līdz kaunumam. Suprapubiska prostatektomija ietver urīnpūšļa atvēršanu un palielināto prostatas mezglu noņemšanu caur urīnpūsli. Retropubiskās prostatektomijas laikā urīnpūslis tiek virzīts uz augšu, un prostatas audi tiek noņemti, neiekļūstot urīnpūslī. Abos operāciju veidos vienu katetru ievieto urīnpūslī caur urīnizvadkanālu, bet otru - caur atveri, kas izveidota vēdera lejasdaļā. Katetri paliek operācijā trīs līdz septiņas dienas. Biežākās tūlītējās pēcoperācijas komplikācijas ir pārmērīga asiņošana un brūču infekcija (parasti virspusēja). Iespējamās nopietnākās komplikācijas ir sirdslēkme, pneimonija un plaušu embolija (asins receklis plaušās). Elpošanas vingrinājumi, kāju kustības gultā un agrīna ambulācija ir vērsta uz šo komplikāciju novēršanu. Atveseļošanās periods un uzturēšanās slimnīcā ir ilgāka nekā prostatas transuretraālās operācijas gadījumā.